- 999 400 8200
- citas@centroorigen.com.mx

En el laboratorio de Andrología se estudian e investigan múltiples aspectos relacionados con la reproducción
masculina. Los procedimientos comúnmente realizados son: el análisis completo de semen, la capacitación de los
espermatozoides para las inseminaciones y procedimientos de FIV.
El laboratorio de Andrología cuenta con dos salas de obtención anexas al Laboratorio, que permiten que el
paciente entregue directamente la muestra dando la oportunidad al equipo de andrología de procesar la muestra
en los tiempos y condiciones óptimas, con el fin de asegurar resultados 100% fiables y las máximas probabilidades
de éxito, es manejado bajo estrictos controles de calidad y de metodología. El laboratorio de Andrología está
sometido al control de calidad externo de PACAL (programa de aseguramiento de la calidad) y PLEAS (programa
latinoamericano para la estandarización de análisis seminal).
Entre los estudios que realiza se encuentran:
Seminograma o espermatobioscopía directa.
Se encarga de la determinación de la calidad del semen mediante el estudio de la concentración, movilidad y morfología
de los espermatozoides, además de otros parámetros como el volumen, licuefacción, pH, viscosidad, etc.
Según criterios de la OMS 2010 y criterios estrictos de Kruger. Este es el estudio básico inicial de valoración seminal.
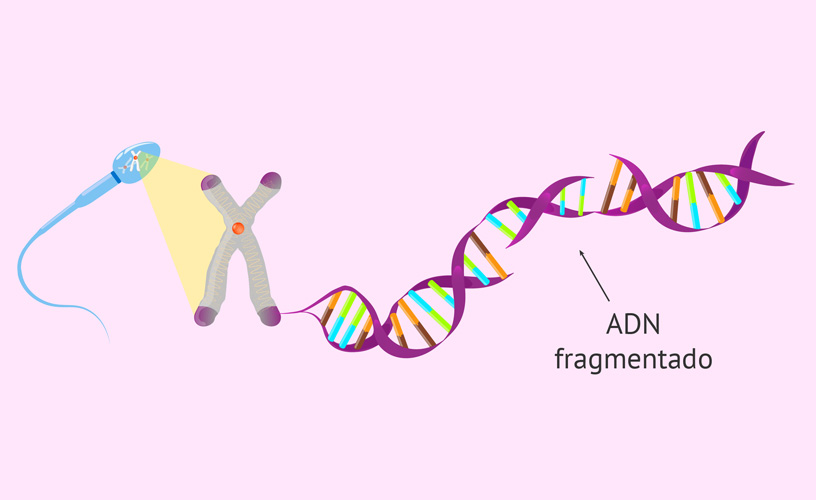
Fragmentación del ADN espermático.
El estado de fertilidad del varón y su calidad seminal se valoran a través de la prueba del seminograma. Sin embargo,
existen otros parámetros espermáticos que no se suelen valorar en este examen y que pueden influir en su potencial fértil.
Se estima, que entre el 10 y el 15% de los hombres con infertilidad presentan un índice de fragmentación del DNA
espermático aumentado (daño en el DNA de los gametos masculinos) teniendo sus parámetros de concentración,
movilidad y morfología espermática dentro de límites normales. Por lo que es una prueba indispensable a realizar
en los casos de infertilidad de origen no determinado aún.
Para obtener un embrión viable con capacidad de implantación, es necesario que tanto el ADN de los ovocitos como el
de los espermatozoides esté intacto, sin roturas ni lesiones.
Los niveles de fragmentación espermática elevados pueden tener las siguientes implicaciones:
-Menor tasa de fecundación.
-Pobre calidad embrionaria.
-Menor tasa de implantación.
-Mayor tasa de abortos espontáneos.
Causas.
Existen diversos factores que pueden provocar el aumento de roturas en el ADN de los espermatozoides, pero entre las
causas más frecuentes están las siguientes:
-Elevada temperatura testicular debido a episodios de fiebre alta, presencia de varicocele o incluso por llevar ropa ajustada.
-Infecciones seminales como la provocada por Chlamydia Trachomatis que afecta a los parámetros del semen.
-Exposición a contaminantes como pesticidas y elevados niveles de contaminación ambiental.
-Tratamientos farmacológicos como antidepresivos, algunos antibióticos, tratamientos de radioterapia o quimioterapia
en mayor grado, pueden dar lugar a fragmentación del ADN espermático.
-El tabaquismo en los varones tiende a incrementar los niveles de fragmentación espermática, así como alterar
los parámetros seminales cuando es crónico e intenso.
-La edad en el varón a demostrado incrementar per se el índice de fragmentación espermática, observándose
un mayor daño a partir de los 45 años.
Además de éstas, existen otras causas intrínsecas de fragmentación que ocurren durante la producción de espermatozoides.
Básicamente, estas causas son los fallos en la selección de espermatozoides defectuosos para su eliminación en el testículo y,
por otra parte, la incorrecta maduración de los espermatozoides en el epidídimo.
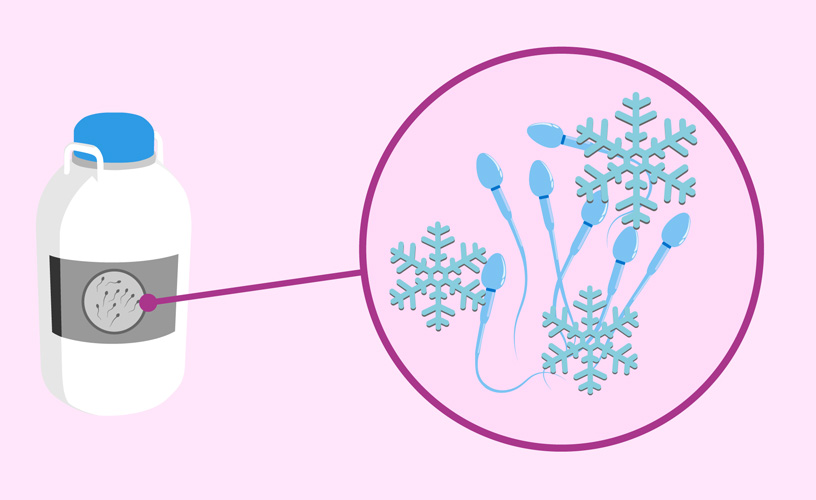
Congelación de semen.
Es el procedimiento mediante el cual se almacena una muestra de semen a temperaturas de -160°C por largos periodos de
tiempo para disminuir las funciones vitales de los espermatozoides y poderlos mantener en condiciones de “Vida latente”
manteniendo su capacidad fecundante de embarazo respecto a la calidad seminal previa a la congelación.
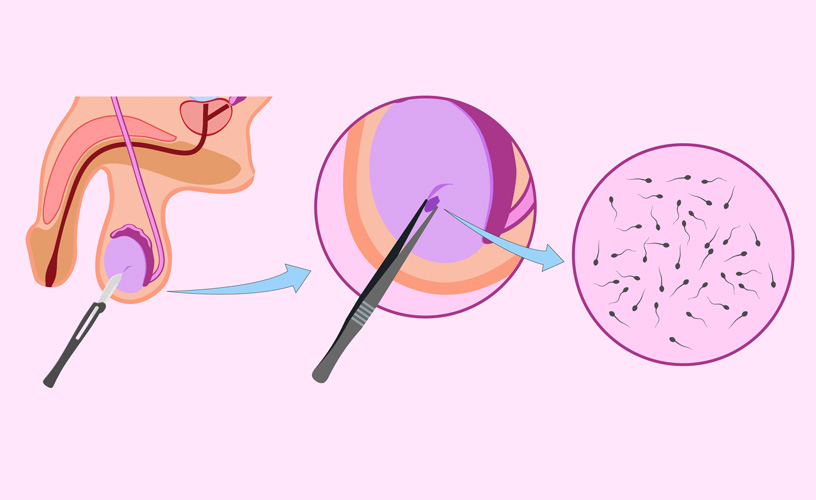
Biopsia Testicular.
Esta técnica de biopsia testicular se recomienda en los casos en los que hay ausencia de espermatozoides o
alteraciones muy severas de la calidad seminal.
Por medio de esta sencilla intervención, se extrae una pequeña muestra de tejido testicular y de esta
manera es posible la obtención de espermatozoides en mejores condiciones para iniciar el tratamiento
de Reproducción Asistida.
Eyaculación retrógrada.
La eyaculación retrógrada es un problema andrológico que consiste en el paso anómalo de líquido seminal
hacia la vejiga durante el orgasmo debido a un control nulo o deficiente del esfínter vesical por una
alteración neurológica. Están descritas numerosas causas, una de las principales es la diabetes descontrolada
o de larga evolución. En ocasiones, sí puede existir eyaculación, aunque en mínima cantidad y apoyado por
un tratamiento médico previo. Normalmente, no se suele acompañar de otros síntomas somáticos, aunque en
algunas personas puede asociarse a dolor o sensación de malestar físico.
Para orientar el diagnóstico es necesario evaluar al paciente de forma detallada, incluyendo enfermedades
coexistentes, toma de fármacos, hábitos tóxicos y la posible coexistencia de otros síntomas urológicos.
También es importante descartar otros trastornos en la eyaculación que podría confundirse con una eyaculación
retrógrada. Esta se puede confirmar mediante la determinación de espermatozoides en orina (la primera micción
tras el episodio de eyaculación retrógrada).
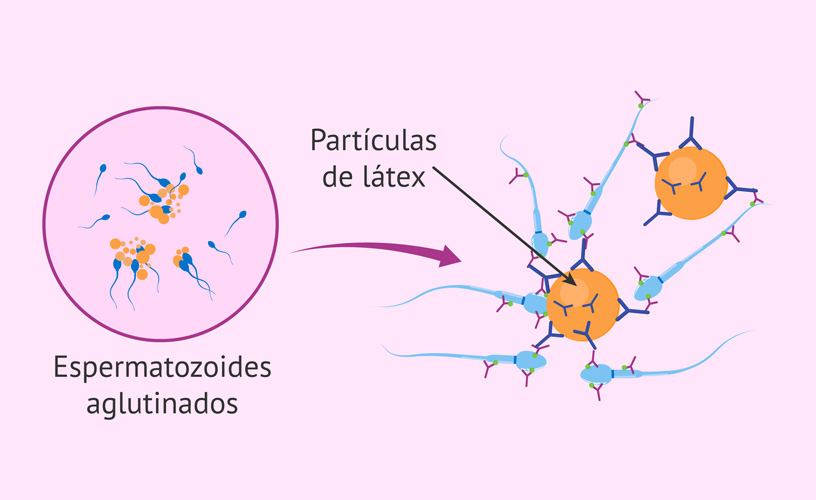
Anticuerpos Anti-espermatozoides.
Un anticuerpo (también llamado inmunoglobulina) es una sustancia producida generalmente por el organismo con
el objetivo de defenderse de sustancias extrañas. Los anticuerpos antiespermatozoides (de tipo IgA e IgG) se
unen a los espermatozoides afectando a su movilidad, impidiendo de esta manera que lleguen al útero y a las
trompas de Falopio interfiriendo en su encuentro e interacción con el óvulo.
Podemos encontrar su presencia en los espermatozoides, en el plasma seminal o en el moco cervical.
Factores de riesgo.
Los espermatozoides poseen una capacidad antigénica bastante importante y si no fuera porque están protegidos en los
testículos por una barrera denominada barrera hematotesticular, serían considerados como cuerpos extraños en el cuerpo
del hombre. En algunas mujeres esta capacidad antigénica permite que el espermatozoide sea considerado como un invasor
en el cuerpo de la mujer. Así pues, existen varios factores de riesgo que van a favorecer estas situaciones.
En el caso de los varones, las situaciones que pueden hacer que se rompa la barrera hematotesticular son las siguientes:
Infecciones seminales.
Varicocele.
Torsión testicular.
Procedimientos quirúrgicos como la vasectomía.
Trauma testicular.
Las parejas afectadas por este tipo de problema de fertilidad deberán recurrir a las técnicas de reproducción asistida
si desean lograr un embarazo. El lavado seminal antes de realizar una inseminación artificial o una FIV ha demostrado
ser eficaz para llevar a cabo el proceso de fecundación. En algunos casos extremos en los que la afectación espermática
es severa se recomienda la extracción de los espermatozoides directamente del testículo para evitar o minimizar
la adhesión de estos anticuerpos.
Especies reactivas de oxígeno.
Las especies reactivas de oxígeno (ROS) producidas por la mitocondria de los espermatozoides y la estimulación de la
peroxidación lipídica (LPO) son uno de los mayores causantes del daño al DNA del espermatozoide, afectando a la
modificación de las bases nucleotídicas e incrementando los niveles de fragmentación del DNA. En comparación con otras
células, los espermatozoides son más vulnerables al estrés oxidativo, debido a que su membrana es muy rica en ácidos
grasos poliinsaturados.
La peroxidación lipídica producida por los ROS produce reacciones asociadas a la pérdida de función e integración de
la membrana, llevando a una clara disminución de la capacidad fecundante del espermatozoide. Ésta afecta a la fluidez
de la membrana e interfiere tanto en la motilidad del espermatozoide como en la fusión ovocito-esperma.
Los ROS pueden verse aumentados por causas medioambientales como el tabaquismo, exposición a radiación, agentes alquilantes,
alcoholismo, drogadicción, calor, etc. Pero también pueden incrementarse por causas clínicas como la torsión testicular,
infecciones genitales, varicocele, diabetes u obesidad. Un factor relevante en la síntesis de ROS es la edad masculina,
ya que cada vez existe una mayor tendencia en posponer la paternidad.